04 Mag COVID-19: l’impianto del dispositivo vascolare più appropriato
COVID-19: implanted vascular access device options
I CINQUE FENOTIPI DEL PAZIENTE COVID-19–POSITIVO
Questa proposta di linea guida ha lo scopo di indicare il device vascolare più appropriato per la persona COVID-19–positiva, proponendo un processo standardizzato. In considerazione delle indicazioni, confermate da numerose pubblicazioni sull’utilizzo e sulla scelta dell’accesso vascolare, è necessario porre alcune considerazioni specifiche relative alla persona assistita positiva per COVID-19 che presenta cinque differenti fenotipi, non necessariamente progressivi negli stadi successivi:
- Piressia senza insufficienza respiratoria e Rx negativa: esami ematici con profilo coronavirus sospetto (Emocromo, Sodio, Potassio, Cloro, Calcio, Magnesio, Fosforo, Albumina, Glicemia, Creatinina, Azotemia, AST, ALT, ɣGT, LDH, PCR ,PT, aPTT, D-dimero, Troponina), tampone rino-faringeo, RX torace e valutazione medica clinica, ecografica. In assenza di polmonite, ipossiemia all’EGA in aria ambiente e Walking Test senza desaturazione (≥ 95% SaO2 o, ≥ 90 SaO2 se in anamnesi presenta una malattia cronica polmonare)1, la persona è dimissibile con indicazione per auto quarantena in attesa dell’esito del tampone;
- Piressia con Rx torace ed EGA indicativi di focolaio e/o insufficienza respiratoria anche lieve: esami ematici con profilo coronavirus sospetto (Emocromo, Sodio, Potassio, Cloro, Calcio, Magnesio, Fosforo, Albumina, Glicemia, Creatinina, Azotemia, AST, ALT, ɣGT, LDH, PCR, PT, aPTT, D-dimero, Troponina), tampone rino-faringeo, RX torace, valutazione medica clinica, ecografica, O2/FIO2 adeguata (≥ 95% SaO2, o ≥ 90 SaO2 se in anamnesi presenta una malattia cronica polmonare)1 se la persona necessita di ossigeno terapia è previsto il ricovero altrimenti dopo la prescrizione della terapia necessaria può essere considerata dimissibile con indicazione per auto quarantena in attesa dell’esito del tampone;
- Piressia con insufficienza respiratoria severa documentata da EGA in AA al triage: EGA in aria ambiente, O2/FIO2 adeguata (≥ 95% SaO2, o ≥ 90 SaO2 se in anamnesi presenta una malattia cronica polmonare)1, esami ematici con profilo coronavirus sospetto (Emocromo, Sodio, Potassio, Cloro, Calcio, Magnesio, Fosforo, Albumina, Glicemia, Creatinina, Azotemia, AST, ALT, ɣGT, LDH, PCR, PT, aPTT, D-dimero, Troponina), tampone rino-faringeo, RX torace, ECG e valutazione medica clinica, ecografica, per poi successivamente organizzare un ricovero o un trasferimento in OBI per monitorare una possibile evoluzione del quadro clinico;
- Piressia con insufficienza respiratoria sospetto ARDS iniziale o polmonite complicata: EGA in aria ambiente, O2/FIO2 adeguata (≥ 95% SaO2 o ≥ 90 SaO2 se in anamnesi presenta una malattia cronica polmonare)1, esami ematici con profilo coronavirus sospetto (Emocromo, Sodio, Potassio, Cloro, Calcio, Magnesio, Fosforo, Albumina, Glicemia, Creatinina, Azotemia, AST, ALT, ɣGT, LDH, PCR, PT, aPTT, D-dimero Troponina), tampone rino-faringeo, RX torace, ECG, valutazione medica clinica, ecografica, prescrizione della terapia del caso (tra cui ossigenoterapia e CPAP), stabilizzazione clinica e ricovero o trasferimento in OBI per monitorare una possibile evoluzione del quadro clinico;
- Insufficienza respiratoria sospetto ARDS iniziale o polmonite complicata ARDS franca all’esordio: EGA, O2 terapia con maschera reservoire 15 litri e controllo della saturazione a 10-15 minuti, valutazione medica clinica, ecografica, tampone rino-faringeo, RX torace al letto, esami ematici con profilo coronavirus sospetto (Emocromo, Sodio, Potassio, Cloro, Calcio, Magnesio, Fosforo, Albumina, Glicemia, Creatinina, Azotemia, AST, ALT, ɣGT, LDH, PCR, PT, aPTT, D-dimero Troponina) e valutazione collegiale con un anestesista/rianimatore riguardo alla strategia terapeutica. Rilevante l’utilizzo dell’ecografia toracica nei pazienti con ARDS, se pattern consolidato prevalente candidabili a trattamento invasivo precoce, se pattern B o White Lung senza rilevanti consolidamenti è opportuno un trial CPAP e se responsivo al trattamento non invasivo si prevede il trasferimento in OBI area intensiva o in un’area alternativa opportuna, prima di passare a un approccio invasivo (ricovero in TI con IOT necessario).
IL QUADRO CLINICO
I pazienti COVID-19–positivi presentano:
- Uno stato di ipercoagulabilità,2 quindi un alto rischio di TVP e TEP3 per questo motivo si suggerisce di:
A) orientarsi attraverso i valori del D-dimero e una valutazione ecografica quotidiana degli accessi
vascolari (ricercando eventuali segni precoci di trombosi attraverso il semplice Compression Ultra Sonography);
B) valutare la possibilità di gestire la terapia anticoagulante non solo in termini di dosaggio profilattico, ma eventualmente di dosaggio terapeutico in pazienti portatori di device vascolari pur senza specifica diagnosi di trombosi. A tal proposito considerare EBPM a dosaggio profilattico (100U/ kg mono somministrazione)4-5 o EBPM a dosaggio terapeutico (100U/kg bid, o 150U/kg mono somministrazione).4-5
- Una media di ricovero in terapia intensiva o sub-intensiva di 10-13 giorni6 e di 16 giorni7, o di 11 giorni8 non in terapia intensiva.
- Una media di degenza di 11 giorni nei primi 100 casi di persone positive COVID a Singapore. Un terzo (33) dei pazienti ha impiegato 15 giorni o più per essere dimesso, dal momento della conferma dell’infezione, mentre otto pazienti sono stati dimessi entro tre giorni o meno dalla conferma dell’infezione.8
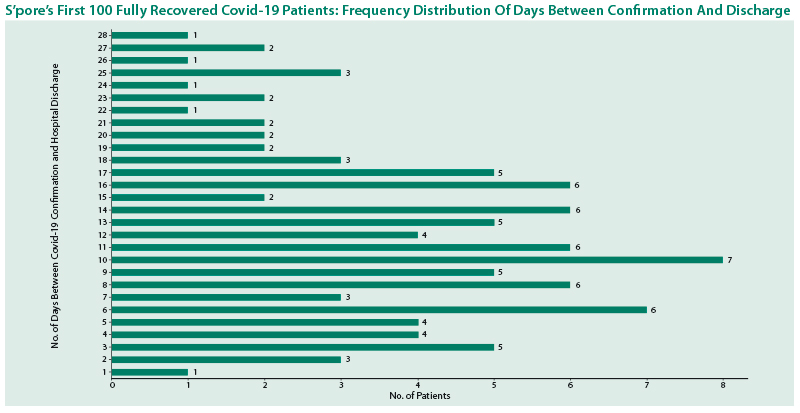
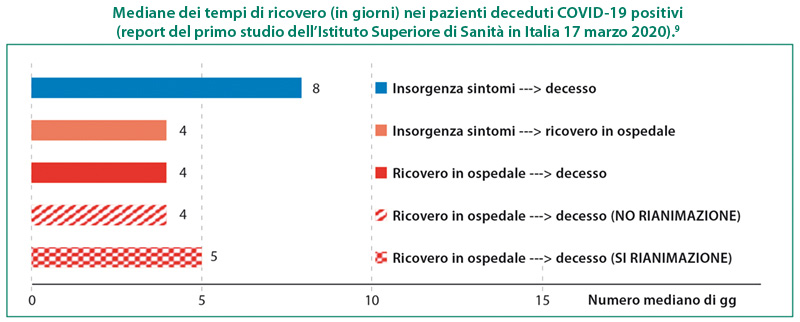
- Una mediana dei tempi di ricovero (in giorni) e decesso con le relative caratteristiche, riportate nel report del primo studio dell’istituto superiore di sanità in Italia (17 marzo 2020).9
QUALI LE INDICAZIONI?
- Una valutazione attenta del patrimonio venoso al momento dell’ingresso in cui se si dovesse presentare difficoltà a visualizzare le vene con il laccio emostatico o se la persona assistita dovesse presentare un’anamnesi positiva per pregressi trattamenti endovenosi cronici (chemioterapia, dialisi o dipendenza da droghe iniettive) è indicato l’impianto precoce di un accesso vascolare stabile.10
- Mantenere un volume della vena libero dal device vascolare del 75% (di norma dal 66 al 50%) preferendo quindi cateteri di calibro ridotto.11
- Utilizzare dispositivi che permettano la valutazione intraprocedurale del percorso del dispositivo e la corretta localizzazione della punta.12
- Utilizzare il device piu appropriato considerando il contesto che corrisponde al livello/quadro fenotipico, in cui la persona assistita positiva per COVID viene ricoverata. Gli ospedali individuati come riferimento per la cura di persone COVID positive, dovrebbero essere organizzati secondo il modello di intensità di cura, individuando 3 livelli tenendo in considerazione le caratteristiche tecnologiche disponibili, le competenze presenti e la tipologia per quantità e qualità di personale assegnato:
- alta intensità (letti intensivi e sub intensivi);
- media intensità (degenza ordinaria e ricovero a ciclo breve);
- bassa intensità (riabilitazione cure post acuzie o low care.13
Che si potrebbero riadattare al contesto e alla situazione nel seguente modo:
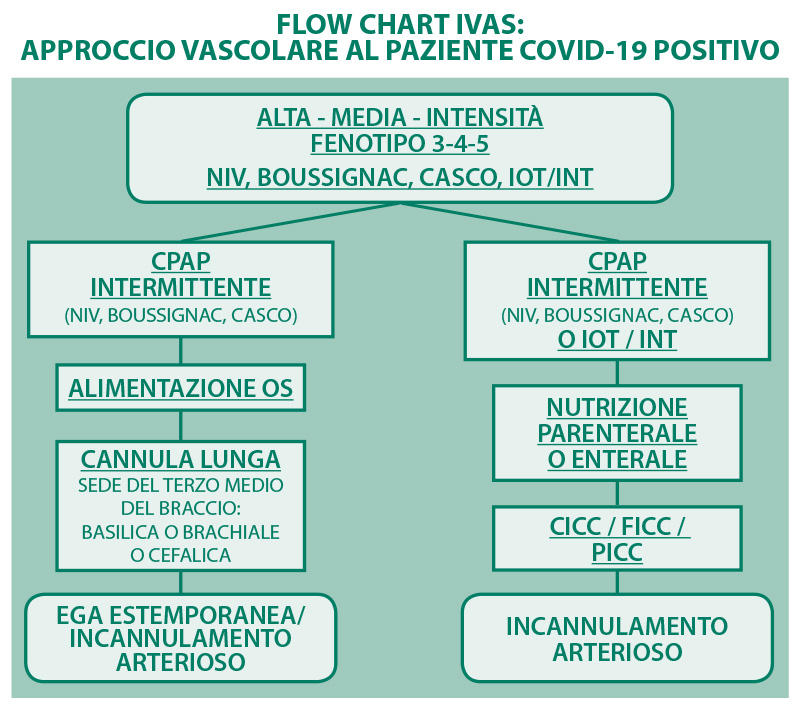
- alta intensità (persone che necessitano una ventilazione
invasiva, quindi con tubo endotracheale); - media intensità (persone che necessitano un supporto ventilatorio non invasivo quindi NIV, boussignac o casco per CPAP);
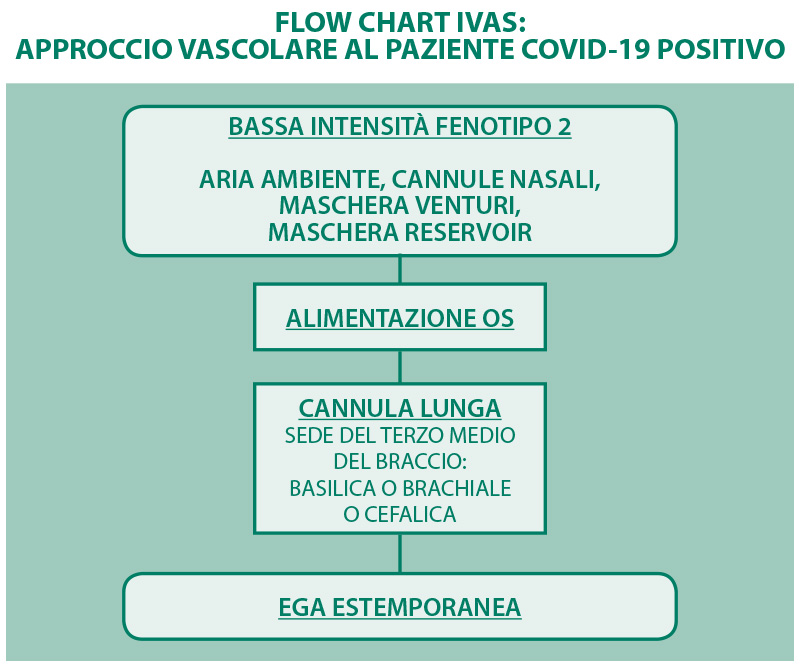
- bassa intensità (persone in aria ambiente, cannule nasali, maschera Venturi, maschera Reservoir).
Questa modalità organizzativa garantisce più fluidità e chiarezza nei criteri di ricovero, attribuendo al grado di intensità la tipologia di fenotipo e quindi di quadro clinico, definendo così in modo migliore le competenze necessarie dei professionisti all’interno di ogni area e permettendo in caso di deterioramento delle condizioni cliniche di switchare da un supporto ventilatorio minore allo step successivo senza dover continuamente spostare il paziente da un’unità all’altra. Pertanto, è indicato suddividere l’attività e ove possibile il personale e le attrezzature in modo da garantire una netta divisione della tipologia delle persone assistite.14 In questo sistema consente anche la definizione dei criteri di posizionamento di un accesso vascolare sicuro e appropriato in una persona COVID positiva:
ALTA E MEDIA INTENSITÀ, FENOTIPO 3-4-5: si consiglia un accesso vascolare centrale a inserzione centrale o periferica a causa della modalità di ventilazione utilizzata (invasiva meccanica o CPAP non invasiva con boussignac o NIV o casco di cui si consiglia l’ancoraggio con contrappesi o direttamente al letto così da evitare l’occlusione della vena ascellare) e all’intensità di cura in cui si trova la persona assistita, in quanto potrebbe necessitare la perfusione continua di sedativi per indurre lo stato di coma profondo e/o un supporto amminico, e/o idratazione/nutrizione ev, oppure la prescrizione di una terapia farmacologica (antiretrovirali, antibiotici etc.)14 non somministrabile per os o per sondino nasogastrico (non triturabile) che presenta caratteristiche vescicanti per l’endotelio vasale.
BASSA INTENSITÀ, FENOTIPO 2: Uno studio retrospettivo monocentrico terminato il 25/02/2020 e svolto a Shanghai ha arruolato 249 pazienti positivi per COVID-19, riportando una media di ricovero di 16 gg7 per 215 pazienti (86,3%). Il Ministero della salute di Singapore ha pubblicato dati riguardo la degenza media (11 giorni nei primi 100 casi di pazienti positivi per COVID-19, di cui un terzo ha impiegato 15 giorni o più per essere dimesso dal momento della conferma dell’infezione, mentre otto pazienti sono stati dimessi entro tre giorni o meno dalla conferma dell’infezione,8 Si evince invece dallo studio dell’ISS che la mediana dei giorni di ricovero nelle persone assistite positive per COVID-19 decedute non in rianimazione è di 4 giorni.9 Considerando i dati precedentemente riportati riguardo i giorni di degenza media,7-8-9 l’ipercoagulabilità,2 l’alto rischio di TVP e TEP3 lo scopo e il contesto in cui le persone positive per COVID-19 vengono ricoverate (palliativo o curativo non in terapia intesiva), in cui in questo caso sia le modalità ventilatorie non invasive, sia una clinica respiratoria verosimilmente stabile permettono la somministrazione di terapia farmacologica per os, consentendo di poter utilizzare un accesso vascolare periferico stabile a inserzione periferica come il cannula lunga, posizionata in sede brachiale, basilica o cefalica.
Come da note pubblicazioni la cannula lunga è un catetere vascolare di 8-15cm con la possibilità di rimanere in situ per 30 giorni o fino a manifestazioni di complicanze secondarie, rispettando così in questo specifico caso anche il principio di costi-efficacia e costi-benefici. L’utilizzo della cannula lunga rispetto al midline considerando l’ipercoagulabilità2, e il fattore di rischio di TVP e TEP3 nelle persone positive COVID-19, permetterebbe una diagnosi di trombosi più accurata, tempestiva e veritiera attraverso la Compression Ultra Sonography (CUS), in quanto il catetere è lungo al massimo 15cm, ciò significa un percorso del tutto esplorabile attraverso gli ultrasuoni all’interno della vena brachiale, basilica o cefalica escludendo la diagnosi di trombosi, che nel caso si dovesse presentare avrebbe un rischio di estensione e di occlusione minore rispetto al midline, considerando la diversità di lunghezza, il calibro e il posizionamento della punta dei due cateteri. L’utilizzo della cannula lunga oltre ai vantaggi appena descritti, ha anche il pregio di essere posizionato facilmente rispetto ad altri device attraverso un accurato addestramento dei professionisti, facilitando così sempre l’ampia diffusione e disponibilità di un catetere vascolare periferico stabile a disposizione della persona assistita, da posizionare secondo i criteri e le indicazioni riportate in questo documento.
CONCLUSIONI
Come da premessa, questa proposta di linea guida ha lo scopo di indicare/consigliare il device vascolare più appropriato per il paziente COVID-19–positivo, proponendo un processo standardizzato, permettendo di integrare quanto già riportato in letteratura con i dati finora disponibili raccolti dall’inizio di questa emergenza mondiale. Questo approccio punta a favorire una visione sistemica, rendendo le attività più fluide e diminuendo il rischio di eventuali complicanze secondarie dovute all’impianto di accessi vascolari impropri. L’elemento facilitatore di questo processo è la presenza quotidiana di un team composto da professionisti specialisti ed esperti in accessi vascolari in grado di in grado di individuare la miglior soluzione, basandosi sempre su linee guida approvate da società scientifiche riconosciute dal Ministero della Salute. La presenza di professionisti specialisti e/o esperti in relazione alla tipologia di device nel posizionamento di accessi vascolari in pronto soccorso, offre un valore aggiunto, in quanto garantisce l’impiego del dispositivo vascolare più appropriato per la persona assistita dalle prime ore di presa in carico fino al termine della sua degenza.
BIBLIOGRAFIA
- Gruppo Italiano per la Ricerca Clinica in Medicina d’Urgenza. Lettera per i Pazienti Dimessi Con Saturimetro.
- Alhazzani W, Møller MH, Arabi YM, et al. Surviving Sepsis Campaign: guidelines on the management of critically ill adults with Coronavirus Disease 2019 (COVID-19). Intensive Care Med. 2020. doi:10.1007/s00134-020-06022-5
- Zhou F, Yu T, Du R, et al. Clinical course and risk factors for mortality of adult inpatients with COVID-19 in Wuhan, China: a retrospective cohort study. Lancet. 2020;395(10229):1054-1062. doi:10.1016/S0140-6736(20)30566-3
- SIAARTI. Buone Pratiche Cliniche SIAARTI.
- ESMO. Splitting Healthcare Teams May Help to Reduce Disruption in Patient Care | ESMO. https://www.esmo.org/oncology-news/splitting-healthcare-teams-may-help-to-reduce-disruption-in-patient-care. Accessed May 12, 2020.
- Guan W, Ni Z, Hu Y, et al. Clinical Characteristics of Coronavirus Disease 2019 in China. N Engl J Med. 2020;382(18):1708-1720. doi:10.1056/NEJMoa2002032
- Chen J, Qi T, Liu L, et al. Clinical progression of patients with COVID-19 in Shanghai, China. J Infect. 2020;80(5):e1-e6. doi:10.1016/j.jinf.2020.03.004
- Chua Chin Hon. Covid-19: Visual Notes From Singapore’s First 100 Fully Recovered Patients. https://towardsdatascience.com/visual-notes-from-singapores-first-100-fully-recovered-covid-19-patients-aad7f2e1d0a0. Accessed May 12, 2020.
- MOH. MOH | News Highlights. https://www.moh.gov.sg/news-highlights/. Accessed May 12, 2020.
- ISS. Report Sulle Caratteristiche Dei Pazienti Deceduti Positivi a COVID-19 in Italia Il Presente Report è Basato Sui Dati Aggiornati Al 17 Marzo 2020.
- Evans RS, Sharp JH, Linford LH, et al. Reduction of peripherally inserted central catheter-associated DVT. Chest. 2013;143(3):627-633. doi:10.1378/chest.12-0923
- Moureau NL. Vessel Health and Preservation: The Right Approach for Vascular Access. Springer International Publishing; 2019. doi:10.1007/978-3-030-03149-7
- Tomaszewski KJ, Ferko N, Hollmann SS, et al. Time and resources of peripherally inserted central catheter insertion procedures: A comparison between blind insertion/chest X-ray and a real time tip navigation and confirmation system. Clin Outcomes Res. 2017;9:115-125. doi:10.2147/CEOR.S121230
- Moroni P, Colnaghi E, Bonfanti M, et al. ARL – Archivio della Ricerca LIUC: Nuovi “modelli modulari di cura”: l’intensità di cura a dimensione variabile. Il caso dell’Azienda ospedaliera di Desio e Vimercate. http://arl.liuc.it/dspace/handle/2468/2467. Published 2011. Accessed May 12, 2020.
- Ross Andrew Soo. Splitting healthcare teams may help to reduce disruption in patient care. https://www.moh.gov.sg/news-highlights/details/confirmed-imported-case-of-novel-coronavirus-infection-in-singapore-multi-ministry-taskforce-ramps-up-precautionary-measures. Accessed May 12, 2020.
- Gautret P, Lagier J-C, Parola P, et al. Hydroxychloroquine and azithromycin as a treatment of COVID-19: results of an open-label non-randomized clinical trial. Int J Antimicrob Agents. March 2020:105949. doi:10.1016/j.ijantimicag.2020.105949
Marco Enrico Grazioli
Infermiere, Direzione delle Professioni Sanitarie, Referente infermieristico Pronto Soccorso e 118, ASST Lodi
RN, Management for Healthcare Professionals, nurse in charge for emergency department, ASST Lodi
marcoenrico.grazioli@opimilomb.it
Carla Rigo
Responsabile Attività Assistenziale percorsi oncologici, Responsabile Centro Accoglienza e Servizi – Ambulatorio PICC, Ospedale Maggiore Novara
RN, Oncology day hospital, Ospedale Maggiore Novara
Francesco Ursino
Infermiere team accessi vascolari, Dipartimento di anestesia e rianimazione, Ospedale San Martino, Genova
RN, Department of Anesthesiology and Resuscitation, Ospedale San Martino, Genoa
Pietro Antonio Zerla
Coordinatore infermieristico, AV Team, ASST Melegnano e della Martesana
Chief Nursing Officer, AV Team, ASST Melegnano e della Martesana
Giuseppe Caravella
Dirigente Farmacista, UOC Farmacia Aziendale, ASST Melegnano e della Martesana
Pharmacist, Hospital Pharmacy, ASST Melegnano e della Martesana
Alessandra Silvia Galetto
Medico Responsabile S.S. Cure Palliative – Hospice, ASL, Vercelli
Chief, Palliative Care Dept, ASL VC Vercelli
Stefano Maiandi
Direzione delle Professioni Sanitarie e Sviluppo Professionale e Ricerca – Area Infantile, ASST Lodi
RN, MScN, Management for Healthcare Professionals, ASST Lodi
Rosario Caruso
Infermiere, Area Ricerca e Sviluppo Professioni Sanitarie, IRCCS Policlinico San Donato, San Donato Milanese, Milano
RN, MSN, PhD, Health Professions Research and Development Unit, IRCCS Policlinico San Donato, San Donato Milanese, Milan
Federico Aula
Infermiere team accessi vascolari, Dipartimento di anestesia e rianimazione, Ospedale San Martino, Genova
RN, Department of Anesthesiology and Resuscitation, Ospedale San Martino, Genoa
Emanuele Delfino
Medico, Centro malattie infettive, Ospedale San Martino, Genova
MD, PhD, Infectious Diseases Dept, Ospedale San Martino, Genoa
Chiara Dentone
Medico, Centro malattie infettive, Ospedale San Martino, Genova
MD, PhD, Infectious Diseases Dept, Ospedale San Martino, Genoa
Massimiliano Alessio Reginaldi
Istruttore Difesa CBRNe (Chimica-Biologica-Radiologica-Nucleare)
Proveniente dalla Scuola Interforze NBC di Rieti
“Interforze NBC” School, Rieti
Marco Messina
Medico, Dipartimento di anestesia e rianimazione, Ospedale San Martino, Genova
MD, Department of Anesthesiology and Resuscitation, Ospedale San Martino, Genoa
Baudolino Mussa
Medico, Dipartimento Chirurgia Generale e Specialistica, Citta della salute, Torino
MD, Department of General and Specialistic Surgery, City of Health, Turin
Matteo Bassetti
Direttore, Centro malattie infettive, Ospedale San Martino, Genova
MD, PhD, Chief, Infectious Diseases Dept, Ospedale San Martino, Genoa
Stefano Paglia